AIやロボットの大胆な活用がなければ、将来の介護は崩壊する
【まとめ】自動化・機械化による働き方の進化 介護編(前編)
厚生労働省などの試算では2025年には認知症高齢者が約700万人に達する一方、介護人材は約32万人が不足する。着実に手を打たなければ「介護崩壊」が現実化し、長寿を誇れる国とは言えなくなるかもしれない。一部の介護施設では移乗アシストロボットや見守りシステム、介護記録アプリなどの導入が進むが、8割の事業所では介護ロボットの導入実績がない。前編では介護職の主なタスクを俯瞰しながら、自動化・機械化による働き方の変化について考える。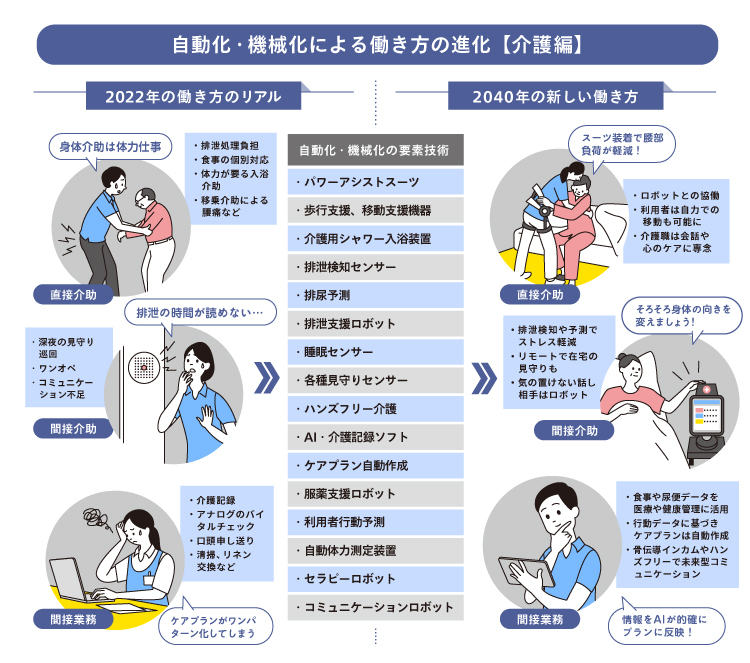
現在の介護職の働き方と自動化・機械化へのロードマップ
■介護職の主なタスク
日本における介護サービスは、介護保険制度のもとで居宅介護サービス、施設サービス、地域密着型介護サービスなどが普及している。厚生労働省「令和2年度介護給付費等実態統計」によれば、介護保険におけるサービス費用額の割合は、居宅介護サービスが43.8%、施設サービスが33.9%、地域密着型介護サービスなどが22.3%となっている。サービスの種類によっても異なるが、介護職員が従事する業務は、スタッフが利用者に直接サービスを提供する「直接介助」、間接的に利用者と関わる「間接介助」、事務的な作業を含む「間接業務」に分類することができる。
介護施設などにおける介護サービス業務のうち、最も中核にあるのは「直接介助」に関する業務である。直接介助業務は利用者の体に触れる直接的な介助業務を指しており、三大介助と呼ばれる「食事」「入浴」「排泄」介助がその主な業務を占める。そのほか、移乗・移動支援、着替えなどの就寝介助、ブラッシングサポートのような口腔ケアなども直接介助業務に含まれると考えることができるだろう。直接介助業務は介護職員本来の業務であり、利用者の役に立っているという実感を得られる業務であると同時に、身体的・精神的な負荷が高い業務でもある。
例えば、食事支援では高齢者の嚥下能力に応じたきめ細かいメニュー作成(小規模施設などの場合。大規模施設は管理栄養士が作成)や、食事の際にも利用者それぞれの状態に応じて誤嚥を防ぐ正しい姿勢を保ちつつ、一定のペースで楽しく食事を終えられるよう繊細な介助が必要となる。入浴介助においては、着替えや浴槽の出入り、洗い場での作業など職員複数で介助を行い、ストレッチャー入浴なども転落、体調の変化、皮膚トラブルなどに注意しながら洗身するため、体力と観察力を必要とする。排泄介助については、トイレへの誘導、清拭、オムツ交換などを1日に数回行う。オムツ交換は「空振り」も多く、また外に漏れると汚物の処理に多くの時間を要するため、負荷が大きい。排泄介助への精神的な負担は、人を介護職から遠ざける大きな要因にもなっている。移乗介助についてもベッドから車椅子などへの移乗を支援する際の身体的な負荷が高く、腰痛の原因としてしばしば指摘されている。善光会によれば、施設においては直接介助が6~7割程度と介護職員の業務の大半を占めているという。
「間接介助」は見守りや巡回、本人とのコミュニケーション、リハビリやレクリエーションなど直接介助に含まれない介助業務を含む。間接介助で大きな負担となっているのは、見守りや巡回である。施設においてはシフト勤務が基本で、特に夜間の巡回が職員の負担となっている。介護業界に限らず夜間の業務はできれば避けたいと考える人は多く、人材採用・定着の大きな障害となっている。実際、深夜勤務の場合は限られた人数で見守り、巡回、排泄支援などを行うため、対応に追われがちな側面もある。
介護職員が行わなければならない「間接業務」も多くある。介護記録の作成やスタッフ間の情報共有、介護報酬請求業務、収集した高齢者のデータの分析と対応策の検討、看護師など他の専門職との協議、ケアプランの作成協力、掃除、洗濯など、その多くは介護職員が自ら行っているケースが多い。介護サービスは保険適用事業であるため記録作成が必須であり、ただでさえ忙しい職員の方々にとって大きな負担になっている。介護記録はまだ多くの事業所で紙による運用を行っている状況であり、記録のために残って仕事をするなど、残業の主な要因の1つにもなっている。
■事業所の3分の2は「職員が不足」と回答、2040年度には69万人が不足
2021年10月時点で65歳以上人口は全体の28.9%に達している。さらに国立社会保障・人口問題研究所の将来推計によると42年後の2065年には約2.6人に1人が65歳以上、約3.9人に1人が75歳以上の超高齢社会となる。要介護・要支援の認定者数は2000年には218万人だったが、2022年11月には698万人となった(※1)。2025年には認知症高齢者が700万人に達する見込みである(※2)。
これに対して厚生労働省の試算では介護職員の必要数が2025年度には約243万人(約32万人が不足)、2040年度には約280万人(約69万人が不足)と予測され、国は介護職員の処遇改善、多様な人材の確保・育成、離職防止・定着促進・生産性向上、介護職の魅力向上などに取り組むとしている(※3)。
介護現場は「3K(きつい、汚い、危険)」などマイナスイメージが先行しがちで、実際に前述したような身体的・精神的に過酷な労働環境が長時間労働やストレスの温床になりがちである。また介護は一定のスキルや知識が求められる分野であり、従事者のスキル向上や研修による能力アップが必要だが、その研修体制が十分とは言えない。賃金水準についても全産業平均を約6万円下回ることから、なかなか担い手不足が解消されない。こうした状況を放置すれば将来的に介護の品質を保つことが難しくなり、介護の必要な高齢者を支えきれなくなる可能性がある。これらの課題を解決する方法の1つが自動化、機械化による業務の代替である。
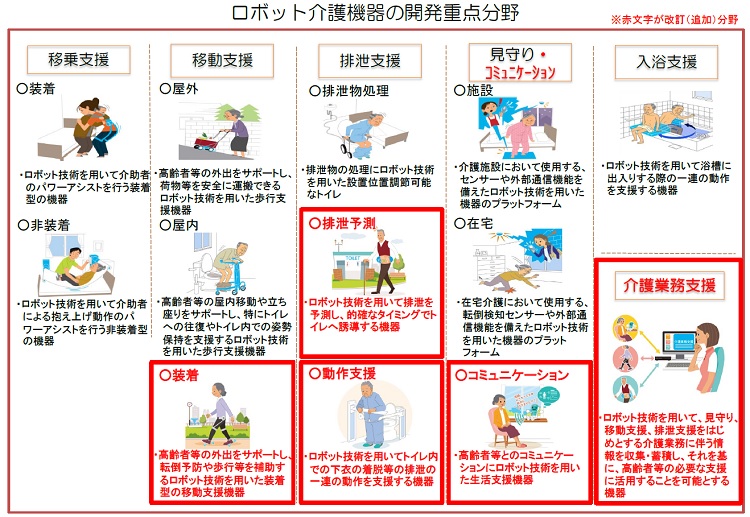
介護分野へのロボット技術の導入に関しては、2019年の政府の成長戦略でも重要分野の1つに「ICT、ロボット、AI等の医療・介護現場での技術活用の促進」が掲げられている。2021年度からの当面3年間と2024年度以降の各政策分野、施策群ごとに達成すべき成果目標(KPI)を設定した「成長戦略フォローアップ工程表」では、2040年時点において、医療・福祉分野の単位時間あたりのサービス提供について5%(医師については7%)以上の改善を目指す。また、ロボット介護機器の販売台数について2025年度までに2万5000台とするKPIが掲げられている。厚生労働省・経済産業省ではロボット技術による介護現場への貢献や新産業創出のため、「ロボット技術の介護利用における重点分野」を2012年から提示している。移乗支援、移動支援、排泄支援、認知症の方の見守りの4分野で、2017年には自立支援等による利用者の生活の質の維持・向上と介護者の介護負担軽減の実現のため、新たに6分野13項目を定め、開発を促進している(下図参照)。
今後の介護業界の深刻な人手不足を考えれば、ICT、ロボット、AIなどの活用によって省人化を促し、介護職員1人あたりの生産性を向上させていくための取り組みは最優先事項になるはずである。単位時間あたりのサービス提供量については、政府が掲げる数字はあくまで最低限の目標として、もっと大胆に、業界全体で抜本的な生産性向上を図っていかなければならない。
(※1)厚生労働省介護保険事業報告
(※2)平成26年度厚生労働科学研究費補助金特別研究事業
「日本における認知症の高齢者人口の将来推計に関する研究」(九州大学二宮利治教授)
(※3)厚生労働省「第8期介護保険事業計画に基づく介護職員の必要数について」
■見守り・巡回の自動化から先行し、直接介助はハイブリッド型へ
ロボットやAIの活用などによって、介護職員のタスクはどう変わっていくだろうか。
「直接介助」は介護の中核になるタスクであるが、将来的には排泄や入浴、移乗・移動における精神的・肉体的負荷の高い作業を自動化していくことが望ましい。
排泄については排尿予測センサーなどの導入で通常の排泄を促進することで、作業そのものの頻度を減らしていくことができる。要介護度が高くオムツが欠かせない高齢者の処置は、ポータブルトイレの高機能化で清拭作業を軽減できるかもしれない。
シャワーや入浴が車椅子に座ったままで可能になれば、1人での介助が当たり前になるだろう。車の自動洗車のように体を洗うシステムが登場するかもしれない。そうなれば、介護職員は体を拭いたり、乾燥させたりといった作業の一部を担当するだけになる。
食事介助については、配下膳作業のロボットへの代替は可能だが、食事を口に運ぶ繊細な作業などは残るだろう。会話をしたり高齢者の表情を見ながらの調整も必要であり、むしろ人が積極的に関わるべき領域かもしれない。移乗介助は、パワーアシストがさらに軽量化し価格のハードルが下がれば、介護職の必須アイテムになっていく。
「間接介助」は高齢者の健康状態、行動、心理症状を把握し、変化を見逃さず、要介護度の悪化の前に先手を打つために重要な役割を持つ。高齢者の体動(横臥、着座、端座位、離床)や呼吸、心拍の状態を検知するバイタルセンシング見守りシステム、超音波を利用して膀胱の変化を捉え、排尿のタイミングを事前・事後で知らせる排泄予測デバイスなどの開発が進む。認知症対策ではクイズなどで自然な会話が楽しめるヒト型のコミュニケーションロボットや学習効果を備えた動物型のセラピーロボットの導入が珍しくなくなっている。
「間接業務」ではAI・介護記録ソフトなどの導入による紙からデジタルへのシフトが徐々に始まっており、遠くない時期にスマートフォンでの介護記録や情報共有が当たり前になっていくだろう。
介護労働安定センターの「介護労働実態調査」によれば、介護ロボットを「導入していない」と回答した施設・事業所の割合は80.9%で、導入のペースはまだまだ遅い。導入コストの問題や技術と現場ニーズのアンマッチ、あるいは「介護は人の手で行うもの」という意識が業界内で根強く、介護ロボットへの対抗意識があることも見逃せない。開発企業と介護現場の橋渡しを円滑にし、製品を洗練していくことでこれらの課題を解消し、介護の自動化が加速していくことを期待したい。
後編では、「直接介助」「間接介助」「間接業務」のタスクごとに各領域での自動化や働き方の進化について解説する。
キーとなる思想とテクノロジー
・パワーアシストスーツ ・移動支援介護ロボット
・介護用シャワー入浴装置 ・排泄予測支援機器
・睡眠センサー ・見守りセンサー
・ハンズフリー介護 ・AI・介護記録ソフト
・服薬支援ロボット ・利用者行動予測
・自動体力測定装置 ・セラピーロボット
・コミュニケーションロボット
※用語解説はコチラ
(執筆:高山淳、編集:坂本貴志)


 メールマガジン登録
メールマガジン登録 各種お問い合わせ
各種お問い合わせ